Home

Orchidopexy in Hindi | ऑर्किडोपेक्सी क्या है और कब पड़ती है इसकी ज़रूरत?
In this Article
Getting Pregnant
Orchidopexy in Hindi | ऑर्किडोपेक्सी क्या है और कब पड़ती है इसकी ज़रूरत?
18 August 2023 को अपडेट किया गया
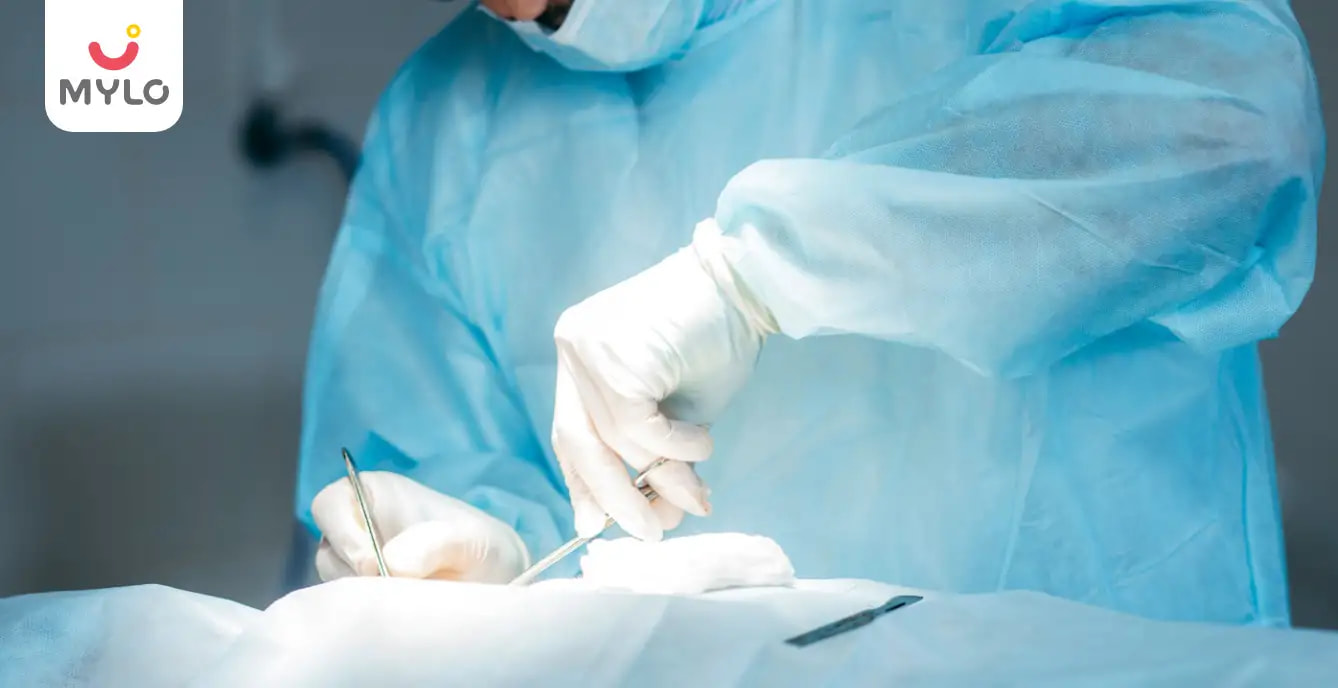
ऑर्किडोपेक्सी एक सर्जिकल प्रोसेस है जो पीड़िएट्रिक यूरोलोजी के अंतर्गत आती है. इसका प्रयोग क्रिप्टोर्चिडिज्म (Cryptorchidism) की स्थिति में किया जाता है जो शिशुओं (मेल चाइल्ड) में सबसे ज़्यादा पाए जाने वाले बर्थ डिफ़ेक्ट्स में से एक है. लगभग 3-5% मेल चाइल्ड्स में क्रिप्टोर्चिडिज्म होता है और इसे ठीक करने के लिए ऑर्किडोपेक्सी (Orchidopexy meaning in Hindi) का सहारा लिया जाता है. आइये इस बारे में विस्तार से जानते हैं.
ऑर्किडोपेक्सी क्या होता है? (Orchidopexy meaning in Hindi)
ऑर्किडोपेक्सी को शुरुआती बचपन यानी कि लगभग दो साल की उम्र से पहले किया जाता है ताकि टेस्टिकल्स की ग्रोथ, हार्मोनल डेवलपमेंट और फर्टिलिटी सामान्य रूप से विकसित हो सके और बच्चे को आगे चलकर इंफर्टिलिटी की समस्या न आए. ऑर्किडोपेक्सी (Orchidopexy meaning in Hindi) के द्वारा कम उम्र में ही क्रिप्टोर्चिडिज्म को ठीक कर लेने से भविष्य में टेस्टिकुलर टोर्शन (testicular torsion) और क्रिप्टोर्चिडिज्म के कारण होने वाले कैंसर जैसे खतरों के रिस्क को भी कम किया जा सकता है.
आइये जानते हैं कि क्रिप्टोर्चिडिज्म में ऐसा क्या होता है जिसके लिए एक छोटे से बच्चे की ऑर्किडोपेक्सी सर्जरी करवाना ज़रूरी हो जाता है.
ऑर्किडोपेक्सी सर्जरी क्यों की जाती है? (Why is orchidopexy performed in Hindi)
असल में क्रिप्टोर्चिडिज्म एक ऐसी स्थिति है जिसमें गर्भ में शिशु के विकास के दौरान एक या फिर दोनों टेस्टीकल्स स्क्रोटम (scrotum) में ठीक से उतर नहीं पाते हैं और यह स्थिति मेल चाइल्ड्स में अक्सर देखने को मिलती है. इस सर्जरी को करने का उद्देश्य भविष्य में बच्चे को कुछ ख़ास तरह की समस्याओं से बचाना होता है; जैसे कि-
1. इंफर्टिलिटी (Infertility)
ऑर्किडोपेक्सी के द्वारा क्रिप्टोर्चिडिज्म को ठीक करने से टेस्टिकल्स को नेचुरली फंक्शन करने लायक बनाया जाता है जो भविष्य में बच्चे की फर्टिलिटी के लिए ज़रूरी है.
2. हार्मोनल फंक्शन (Hormonal Function)
स्क्रोटम में टेस्टिकल्स के ठीक तरह से उतर जाने पर ही उनका हार्मोनल फंक्शन शुरू हो पाता है जो किसी भी पुरुष की ओवरऑल हेल्थ के लिए ज़रूरी है. ऑर्किडोपेक्सी में इस कार्य को सर्जरी के द्वारा किया जाता है ताकि समय के साथ बड़े होने पर बच्चे में हार्मोनल दिक्कतें ना आएँ.
3. अन्य कॉम्प्लिकेशंस से बचाव (Complication Prevention)
ऑर्किडोपेक्सी टेस्टीकुलर टोर्शन जैसे कॉम्प्लिकेशंस के रिस्क से बचाव करता है और टेस्टिकल्स की प्राकृतिक ग्रोथ और फंक्शन में जन्मजात कमी होने पर उसे ठीक करने में सहायक है.
4. शुरुआती स्टेज में ही रोकथाम (Early Intervention)
ऑर्किडोपेक्सी आम तौर पर शुरुआती बचपन में ही कर दी जाती है, लगभग दो साल की उम्र से पहले ही ताकि इससे अनट्रीटेड क्रिप्टोर्चिडिज्म के प्रभाव और खतरों को कम से कम किया जा सके.
5. लॉन्ग टर्म हेल्थ (Long-Term Health)
फर्टिलिटी और अन्य स्वास्थ्य समस्याओं के खतरे को देखते हुए ऑर्किडोपेक्सी से बच्चे के जीवन की शुरुआत में ही समस्या का समाधान करके उसकी लॉन्ग टर्म हेल्थ और क्वालिटी ऑफ लाइफ सुनिश्चित करने में मदद मिलती है.
ऑर्किडोपेक्सी सर्जरी कैसे की जाती है? (How is orchidopexy surgery performed in Hindi)
1. ऑर्किडोपेक्सी आमतौर जन्म के 6 महीने से 2 साल की उम्र के बीच की जाती है जिसमें कमर या टेस्टिकल्स में एक छोटा चीरा लगाकर टेस्टिकल्स को स्क्रोटम में स्थापित किया जाता है.
2. क्रिप्टोर्चिडिज्म होने पर सर्जरी से पहले बच्चे का फिजिकल एग्जामिनेशन, स्कैन इमेजिंग और हार्मोनल टेस्ट किये जाते हैं.
3. स्कैन की रिपोर्ट्स में यह देखा जाता है कि समस्या एक ही टेस्टीकल में है या दोनों में. यदि केवल एक ही टेस्टीकल नहीं उतरा है, तो सर्जन उसे स्क्रोटम में दोबारा स्थापित करने के हिसाब से सर्जरी प्लान करता है. लेकिन अगर दोनों अंडकोष प्रभावित हैं तो फिर यह निर्णय लिया जाता है कि दोनों को एक ही ऑपरेशन के दौरान ठीक किया जाए या अलग-अलग सर्जरी करने की ज़रूरत है.
4. इसके बाद सर्जरी कहाँ और कैसे करनी है यह तय किया जाता है, क्योंकि टेस्टिकल्स बॉडी के भीतर किस जगह पर हैं इस आधार पर कट लगाने की जगह तय की जाती है; जैसे कि- अगर टेस्टीकल कमर में है, तो सर्जन को इसे नीचे लाना होगा और अंडकोश के भीतर सुरक्षित रूप से स्थापित करना होगा लेकिन अगर यह पेट में है, तो इसे नीचे लाने के लिए ज़्यादा कॉम्प्लेक्स प्रोसेस की आवश्यकता हो सकती है.
5. सर्जरी के बाद रेगुलर मॉनिटरिंग के लिए फॉलो-अप चेकअप किए जाते हैं जिससे हीलिंग के अलावा यह भी देखा जाता है कि टेस्टिकल्स सर्जरी के बाद अपनी जगह पर बने हुए हैं या नहीं.
ऑर्किडोपेक्सी सर्जरी के कॉम्प्लिकेशन (Complications of orchidopexy in Hindi)
ऑर्किडोपेक्सी आमतौर पर एक सुरक्षित प्रोसेस है, लेकिन किसी भी सर्जरी की तरह, इसके साथ भी कुछ रिस्क जुड़े हुए हैं. इन संभावित खतरों के बारे में पता होना ज़रूरी है ताकि बच्चा और उसकी फैमिली एक इनफॉर्म्ड डिसीजन ले सकें.
1. संक्रमण (Infection)
किसी भी सर्जिकल प्रोसेस में कट वाली वाली जगह पर संक्रमण का खतरा होता ही है. हालाँकि, इसे स्टेराइल सर्जिकल टेक्निक (sterile surgical techniques) और पोस्टऑपरेटिव केयर से कंट्रोल किया जाता है.
2. ब्लीडिंग (Bleeding)
सर्जरी के दौरान या उसके बाद ब्लीडिंग एक और खतरा है, जिससे सर्जिकल साइट के आसपास हेमेटोमा (hematoma) यानी कि खून जमा हो सकता है.
3. एनेस्थीसिया से जुड़े खतरे (Anesthesia Risks)
एनेस्थीसिया से जुड़े रिस्क; जैसे- एलर्जिक रिएक्शन, और साँस लेने में कठिनाई भी हो सकते हैं. हालाँकि, एनेस्थेसियोलॉजिस्ट बच्चे की सेफ़्टी के अनुसार सभी ज़रूरी कदम उठाते हैं.
4. दोबारा क्रिप्टोर्चिडिज्म हो जाना (Recurrence of Cryptorchidism)
कुछ मामलों में सफल सर्जरी के बावजूद, टेस्टिकल्स स्क्रोटम में ठीक से स्थित नहीं रह पाते हैं और उन्हें फिर से सही स्थिति में लाने के लिए दूसरी सर्जरी की आवश्यकता पड़ सकती है.
5. टेस्टीकल एट्रोफी (Testicular Atrophy)
सर्जरी के दौरान टेस्टिकल्स को पर्याप्त ब्लड सप्लाई न हो पाने से जुड़ा हुआ भी एक खतरा होता है जिससे टेस्टीकल एट्रोफी यानी कि टेस्टिकल्स के सिकुड़ जाना कहते हैं.
6. स्क्रोटम की सूजन और दर्द (Scrotal Swelling and Pain)
सर्जरी के बाद स्क्रोटम एरिया में सूजन, घाव और असुविधा होना सामान्य है. हालाँकि, अत्यधिक सूजन या असहनीय दर्द होने पर तुरंत डॉक्टर को दिखाना चाहिए.
7. स्कारिंग टिशू और एढेशंस (Adhesions and Scar Tissue Formation)
सर्जरी के बाद कई बार स्कार टिशू बन जाते हैं जिनसे फिर एढेशंस या टिशू बैंड पैदा हो जाते हैं जो आगे चलकर टेस्टीकल मूवमेंट में दिक्कत और असुविधा पैदा कर सकते हैं.
8.हीलिंग में समय लगना (elayed Healing):
कुछ मामलों में इन्फेक्शन, खराब ब्लड सर्कुलेशन, या किसी अंडर लाइन हेल्थ कंडीशंन के कारण घाव भरने में देरी हो सकती है जिससे बच्चे के पूरी तरह से ठीक होने में कुछ समय लग जाता है.
प्रो टिप (Pro Tip)
अक्सर पेरेंट्स बच्चे की सुरक्षा और सर्जरी से जुड़ी तकलीफ़ के बारे में सोचकर डर जाते हैं, क्योंकि ऑर्किडोपेक्सी सर्जरी छोटी उम्र में ही की जाती है. हालाँकि, अधिकांश ऑर्किडोपेक्सी सर्जरी सफल रहती हैं और रिस्क फ़ैक्टर्स को कम से कम करने के लिए सर्जन सभी ज़रूरी सावधानी बरतते हैं. इसके अलावा पोस्टऑपरेटिव देखभाल के लिए फॉलो-अप सेशन्स के अलावा पेरेंट्स को पूरी जानकारी और गाइडेंस भी दी जाती है.
रेफरेंस
1. Elseth A, Hatley RM. (2022). Orchiopexy.
2. Zouari M, Dhaou MB, Jallouli M, Mhiri R. (2015). Single scrotal-incision orchidopexy for palpable undescended testis in children.
Tags



Written by
Kavita Uprety
Get baby's diet chart, and growth tips
Related Articles
Cervical Length During Pregnancy in Hindi | सर्विक्स की लंबाई का प्रेग्नेंसी पर कैसे पड़ता है असर?

Benefits of ACV Tablets in Hindi | क्या एप्पल साइडर विनेगर जितनी असरदार है ACV टैबलेट?

Benefits of Wheatgrass Powder in Hindi | व्हीटग्रास पाउडर से होते हैं सेहत को ये टॉप 10 फ़ायदे

5 Interesting Facts About International Women's Day in Hindi | देश से विदेश तक, नारी शक्ति सब पर भारी!
Related Questions
Hello friends... Dr ne mujhe bola he 12 april se 15 april tak delivery ho jani chahiye baki bache ko prblm ho sakti he... Par bache ne head niche fix hi nai kra to bachedani ka muh kese khule.. apme koi he jiski sath ye prblm hui ho...!!

Hello mom's mera 6 month chsl rha h kl maine thoda wajan utha liya tha tkriban 10 kg k lgbhg to ky mere bachche ko koi problem to nhi n hogi

Hello moms meri delivery ko 4 month ho gye h mujhe feb me halki bleeding hui thi march me nahi hui fir april me start ho gaye kya ye normal h plzzz reply me

Hello sisters please meri ultrasound report dekhkar bataiye ki sab Kuch hai .... our meri pregnancy ko kitne din ho gay me bahut confused Hu ....mere hisaab se 7th month abhi start hua hai doctor ne Bola hai ki 7 month complete hone wala hai ..... please help me

Hlw mom's Mera baby rat bilkul bhi nahi sota aur din m sota h kyaa kru bhot rota h

Related Topics
RECENTLY PUBLISHED ARTICLES
our most recent articles

Pregnancy Journey
Sabja Seeds During Pregnancy in Hindi | क्या प्रेग्नेंसी में सब्जा के बीज खा सकते हैं?

Diet & Nutrition
Flax Seeds During Pregnancy in Hindi | क्या प्रेग्नेंसी में अलसी के बीज खाना सुरक्षित है?

Intellectual Disability Meaning in Hindi | बौद्धिक अक्षमता क्या होती है?

Pregnancy Journey
Vaginal Birth Delivery in Hindi | वेजाइनल डिलीवरी के क्या फ़ायदे होते हैं?

Weight Loss
8 Weight Loss Exercises for Women in Hindi | वज़न घटाने में मदद करेंगे ये 8 एक्सरसाइज!

Pregnancy Journey
Benefits of Eating Radish During Pregnancy in Hindi | प्रेग्नेंसी में मूली खाने के फ़ायदे
- Why Is Vaccination Record Important in Hindi | बच्चे का टीकाकरण ट्रैक करना क्यों ज़रूरी है?
- Diet During Second Trimester of Pregnancy in Hindi | प्रेग्नेंसी की दूसरी तिमाही में कुछ ऐसी होनी चाहिए आपकी डाइट
- Diet During First Trimester of Pregnancy in Hindi | प्रेग्नेंसी की नाज़ुक पहली तिमाही में क्या खाएँ और क्या नहीं?
- Top 5 Bedroom Vastu Tips For Healthy Relationship in Hindi | पति-पत्नी के रिश्ते को मज़बूत बनाते हैं ये टॉप 5 बेडरूम वास्तु टिप्स!
- Why Vaccination is Important For Baby in Hindi | बच्चों को वैक्सीन क्यों लगाई जाती है?
- How Does Sex Life Get Affected while Trying to Conceive in Hindi | गर्भधारण की कोशिश के दौरान कैसे होता है सेक्स लाइफ पर असर?
- How to Deal with Body Aches During Pregnancy in Hindi | प्रेग्नेंसी के दौरान और डिलीवरी के बाद दर्द से कैसे राहत पाएँ?
- Snoring During Pregnancy in Hindi | क्या प्रेग्नेंसी में खर्राटे आना नॉर्मल है? जानें इसके पीछे के कारण!
- Things to Do When Trying For a Baby in Hindi | फैमिली प्लानिंग के सफ़र को आसान बनाएँगी ये 5 बातें!
- Sugar Pregnancy Test in Hindi | चीनी से भी कर सकते हैं आप प्रेग्नेंसी टेस्ट! यहाँ जानें सही तरीक़ा
- 5 Interesting Facts About International Women's Day in Hindi | देश से विदेश तक, नारी शक्ति सब पर भारी!
- When Do Babies Start Crawling in Hindi | बच्चे घुटनों के बल चलना कब शुरू करते हैं?
- How do Thermos flasks work in Hindi | जानिए कैसे थर्मस फ्लास्क बना सकता है आपकी लाइफ को आसान!
- Diet During Third Trimester of Pregnancy in Hindi | प्रेग्नेंसी की तीसरी तिमाही में क्या खाएँ और क्या नहीं?


AWARDS AND RECOGNITION

Mylo wins Forbes D2C Disruptor award

Mylo wins The Economic Times Promising Brands 2022
AS SEEN IN
















- Mylo Care: Effective and science-backed personal care and wellness solutions for a joyful you.
- Mylo Baby: Science-backed, gentle and effective personal care & hygiene range for your little one.
- Mylo Community: Trusted and empathetic community of 10mn+ parents and experts.
Product Categories
baby carrier | baby soap | baby wipes | stretch marks cream | baby cream | baby shampoo | baby massage oil | baby hair oil | stretch marks oil | baby body wash | baby powder | baby lotion | diaper rash cream | newborn diapers | teether | baby kajal | baby diapers | cloth diapers |




